En este ejercicio clínico se presenta un caso que es discutido por un médico internista al que se le van proporcionando datos de la historia clínica en forma secuencial, y este analiza el cuadro a la luz de los nuevos elementos, de una manera análoga al proceso diagnóstico en la práctica real de la medicina.
Un hombre de 67 años fue visto por su clínico debido a un cuadro de 2 meses de evolución de dificultad respiratoria, tos no productiva y e edema en ambos miembros inferiores. También refirió una sensación opresiva en el cuello, sibilancias ocasionales y aumento de la disnea después de las comidas. El paciente notó que el inicio de los síntomas fue inmediatamente después de un viaje de caza durante el invierno. Entre sus antecedentes refería reflujo gastroesofágico y había padecido una neumonía hacía muchos años. No tenía antecedentes de enfermedades pulmonares ni cardiacas, exposiciones ocupacionales, alergias o uso de tabaco.
El inicio de los síntomas después de una cacería debe disparar la sospecha de que dicho viaje tenga relación con los síntomas actuales. Sin embargo, el paciente no refirió exposiciones inusuales. Dado su antecedente de reflujo gastroesofágico y aumento de la disnea a después de las comidas, el broncoespasmo debido a reflujo puede ser un factor contribuyente. Sin embargo, el edema en ambos miembros inferiores es sugestivo de una causa cardíaca de la disnea. La forma de comienzo de los síntomas es sugestiva de una enfermedad pulmonar o cardiaca por lo que el diagnóstico diferencial en este momento incluye infecciones pulmonares, enfermedad obstructiva de la vía aérea, neumonía por hipersensibilidad, hipertensión pulmonar y fallo cardiaco.
Debido al empeoramiento de los síntomas respiratorios, el paciente fue internado en un hospital local. En el momento de la internación el paciente tenía tos no productiva y sólo podía caminar una corta distancia sin disnea. Refirió ortopnea pero no disnea paroxística nocturna. En el examen estaba afebril, su presión sanguínea era de 150/86 mm Hg, su frecuencia cardiaca de 110 latidos por minuto, y su frecuencia respiratoria de 28 por minuto. El peso era de 109 kg, con un índice de masa corporal (BMI) de 34,4. El examen respiratorio demostró escasas sibilancias espiratorias en ambos pulmones. La presión venosa yugular era difícil de observar. Los ruidos cardiacos estaban alejados sin soplos, frotes, ni galope audibles. Las extremidades inferiores tenían edema bilateral (2+).
Los resultados de laboratorio mostraban: hemoglobina 13,1 g/dl, hematocrito 40 por ciento; plaquetas 182.000/mm3; recuento de blancos 6000 por mm3 con una fórmula normal; sodio 136 meq/l; potasio 5,0 meq/l; cloro 105 meq/l; bicarbonato 24 meq/l; nitrógeno ureico en sangre 13 mg por dl; creatinina sérica 1,1; glucemia 128 mg/dl; proteínas totales 6,9 g/dl; albúmina 3,5 g/dl; bilirrubina total 1 mg/dl; aspartato aminotransferasa 33 U/L; alanino aminotransferasa 33U/L; fosfatasa alcalina 160 U/L. Los análisis de orina y los de función hepática eran normales. Los gases en sangre con el paciente respirando aire ambiente revelaron pH 7,47; pCO2 34 mm Hg; pO2 62 mm Hg; bicarbonato 25 meq/L. Una RX de tórax mostró cardiomegalia y leve aumento de la vasculatura pulmonar. Un electrocardiograma mostró taquicardia sinusal a una frecuencia de 110 por minuto con inversión difusa de la onda T y bajo voltaje. Los valores de creatin-kinasa y la fracción MB de la misma eran normales.
Aunque la tos y la disnea pueden reflejar un problema cardiaco como pulmonar, la presencia de ortopnea sugiere presiones ventriculares izquierdas elevadas en el contexto de un retorno venoso aumentado y apunta a una causa cardíaca. El examen físico es a menudo útil en distinguir la causa de los síntomas pero es de poco valor en este caso. Desafortunadamente la presión venosa yugular no puede ser observada por las características del paciente (obesidad), dado que la presión venosa elevada sería indicativa de un origen cardíaco de la disnea. Los hallazgos en la Rx de tórax son compatibles con causa cardíaca. Quisiera saber cómo está el nivel de péptido natriurético tipo-B dado que un nivel elevado apuntaría a una causa cardíaca de la disnea particularmente en el contexto de disfunción sistólica ventricular izquierda.
Un ecocardiograma transtorácico mostró un tamaño y función ventricular izquierda normales. El ventrículo derecho estaba hipocontráctil. La válvula aórtica estaba engrosada sin estenosis ni insuficiencia. No había otras anormalidades valvulares. Un estudio de imágenes de perfusión fue llevado a cabo con el uso de SPECT con dobutamina. Durante la infusión de dobutamina (30 µg por kilogramo por minuto intravenoso), la frecuencia cardiaca del paciente aumentó a 132 latidos por minuto (85% del valor predicho) Las imágenes de perfusión del ventrículo izquierdo era normal en el pico de la frecuencia cardíaca y en reposo.
Los hallazgos ecocardiográficos de engrosamiento del ventrículo derecho sin evidencias de dilatación sugieren que la presión de la arteria pulmonar está elevada, pero la ausencia de regurgitación tricuspídea impide la estimación de la presión sistólica ventricular derecha, y así la presión arterial pulmonar. Aparentemente no hay disfunción sistólica ventricular izquierda ni anormalidades valvulares. Sería útil saber si había evidencia ecocardiográfica de disfunción diastólica. Los resultados de las imágenes de perfusión sugieren que la isquemia miocárdica no es la causa de la disnea.
Se llevó a cabo una TC helicoidal con administración de contraste EV la cual no evidenció embolia ni infiltrados pulmonares. Había pequeños ganglios calcificados hiliares, subcarinales y pretraqueales y un pequeño derrame pleural derecho. Un estudio ultrasonográfico de ambos miembros inferiores no mostró evidencias de trombosis venosa profunda.
El paciente buscó una segunda opinión en otro centro médico. Los tests de función pulmonar mostraron capacidad vital forzada (CVF) de 2,5 litros (59% del valor predicho), un VEF1 de 1,9 litros, una relación VEF1 sobre CVF de 76%, un flujo espiratorio forzado entre 25 y 75 por ciento de la CVF de 1,5 litros por segundo (54% del valor predicho). No había respuesta a los broncodilatadores. Un estudio de sueño mostró 21 episodios apneicos y 12 episodios hipopneicos por hora de sueño con una saturación mínima de oxígeno de 83 por ciento. El tratamiento con presión positiva de la vía aérea nasal (CPAP) de 17 cm de agua dio por resultado una reducción de los episodios apneicos e hipopneicos a 20 por hora y una saturación mínima de oxígeno de 90 por ciento. Se comenzó con CPAP nocturno y terapia con diuréticos.
El tromboembolismo pulmonar, posible causa de disnea e hipoxemia no es probablemente la causa de los síntomas del paciente en base a la TC de tórax. Los resultados de los tests de función pulmonar indican un proceso mixto restrictivo y obstructivo. La obesidad del paciente puede contribuir al componente restrictivo. Presumiblemente la apnea del sueño fue sospechada dado la obesidad del paciente, la hipertensión y edema. Sin embargo la disnea no es un síntoma común de la apnea del sueño. Una minoría de los pacientes con apnea obstructiva del sueño tiene hipertensión pulmonar, condición que ha estado asociada a elevación de las presiones de llenado ventriculares izquierdas y a la duración de los episodios de desaturación en estos pacientes. La apnea del sueño se asocia con disfunción ventricular izquierda sistólica y diastólica las cuales pueden mejorar con CPAP.
A pesar de esas intervenciones la disnea y el edema del paciente empeoraron. Su peso aumentó a 130 kg. Consultó al hospital para evaluación nueve meses después de este cuadro. Una Rx de tórax mostró cardiomegalia leve y aumento de la trama intersticial con posibles líneas septales (Figura 1).
Figura 1. Radiografía De tórax que muestra cardiomegalia y aumento de la trama intersticial.
Para evaluar una posible enfermedad pulmonar intersticial se llevó a cabo una TC helicoidal de alta resolución de tórax; la misma no mostró evidencias de enfermedad pulmonar pero sí mostró en cambio un pericardio engrosado (Figura 2).
Figura 2. TC de tórax mostrando engrosamiento pericárdico (flecha), y un pequeño derrame pericárdico.
El foco de atención ha sido ahora desviado desde el sistema pulmonar hacia el sistema cardiovascular. Una TC de tórax mostró un pericardio engrosado lo que aumenta la probabilidad de pericarditis constrictiva. Aunque la evidencia radiográfica de engrosamiento pericárdico no es específico de pericarditis constrictiva y puede ocurrir en pacientes sin constricción fisiológica. Inversamente, pacientes con pericarditis constrictiva pueden no tener engrosamiento pericárdico en las imágenes. Las medidas hemodinámicas durante el cateterismo cardiaco pueden ser necesarias para diagnosticar pericarditis constrictiva si los métodos no invasivos tales como el ecocardiograma no son concluyentes.
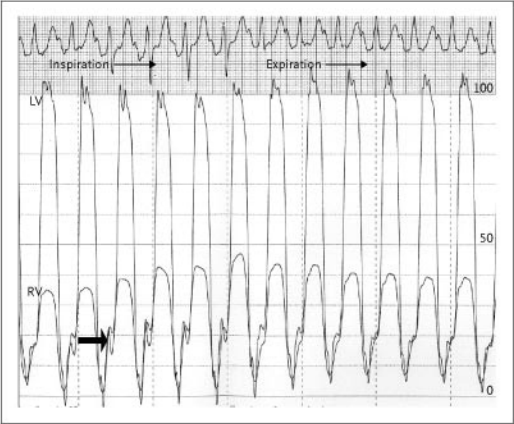
El paciente fue sometido a cateterización cardíaca derecha e izquierda lo que mostró los siguientes valores hemodinámicos: presión auricular derecha media 20 mm Hg; presión ventricular derecha 48/20 mm Hg; presión de la arteria pulmonar 48/22 mm Hg (presión media 30 mm Hg); presión capilar pulmonar-wedge 20 mm Hg; presión ventricular izquierda 130/20 mm Hg; presión aórtica 130/80 mm Hg. Las presiones diastólicas ventriculares derecha e izquierda tomadas en forma simultánea mostraron igualamiento y un patrón de onda “dip-plateau”; las medidas simultáneas de las presiones sistólicas ventriculares mostraron discordancia, hallazgo que es compatible con interacción ventricular aumentada (Figura 3).
Figura 3. Trazado hemodinámico simultáneo de presiones de ventrículo derecho (RV) y ventrículo izquierdo (LV), mostrando discordancia de las presiones sistólicas durante la respiración (flechas finas), e igualación de las presiones diastólicas (flecha gruesa).
El gasto cardiaco medido por el método de Fick fue de 5,3 litros por minuto, y el índice cardiaco fue de 2,2 litros por minuto por metro cuadrado de superficie corporal. La fracción de eyección ventricular izquierda fue normal. No había estenosis de arterias coronarias significativas
Cuál es el diagnóstico?
La resolución del caso se agregará el domingo 25 de agosto de 2014