Presentación de caso
El servicio de neuropsicología de este hospital evaluó a un hombre de 54 años debido a irritabilidad, confusión y comportamientos extraños.
El paciente se encontraba en su estado de salud habitual hasta 9 meses antes de la evaluación actual, cuando recibió el diagnóstico de carcinoma epidermoide de lengua que había hecho metástasis a los ganglios linfáticos cervicales. Se sometió a disección quirúrgica del cuello y resección de la base de la lengua en el lado derecho, seguida de radioterapia adyuvante, que resultó en la remisión del cáncer. Después del tratamiento, se desarrolló dolor de cuello y debilidad en el hombro y se atribuyó a una neuropatía posoperatoria que afectaba al nervio espinal accesorio derecho.
En el contexto de esta enfermedad y dolor persistente, el paciente buscó atención en la clínica de medicina conductual del centro oncológico de este hospital y recibió un diagnóstico de trastorno de adaptación con depresión y ansiedad. Durante los siguientes 8 meses, el paciente fue visto para psicoterapia aproximadamente cada 2 semanas. El tratamiento para el dolor incluyó fisioterapia, terapia ocupacional, terapia de masajes, acupuntura, inyecciones en los puntos gatillo y el uso de un aparato ortopédico de elevación escapular. Se inició tratamiento con oxicodona, metadona, gabapentina, tizanidina y duloxetina. Cuatro meses antes de la evaluación actual, se colocó un injerto de nervio sural en el nervio espinal accesorio derecho desde la porción funcional proximal hasta la porción distal, pero el dolor y la debilidad no disminuyeron.
Seis semanas antes de la evaluación actual, el paciente no respondió a las llamadas telefónicas durante 24 horas. Se llamó a la policía y se encontró que el paciente estaba inconsciente con frascos de medicamentos recetados cerca. Llegó el personal de los servicios médicos de emergencia y la evaluación inicial, en el domicilio del paciente, se caracterizó por una frecuencia respiratoria gravemente disminuida. Se le administró naloxona, se intubó la tráquea y se llevó al paciente a un hospital local. En el servicio de urgencias, el paciente estaba sin pulso con actividad electrocardiográfica en curso. Se realizó reanimación cardiopulmonar y se administró epinefrina; después de 4 minutos, se restableció la circulación espontánea. Se redujo la dosis de metadona y se interrumpió el tratamiento con oxicodona, gabapentina y tizanidina. Durante los siguientes 6 días, evolucionó con shock séptico, neumonía por aspiración, lesión renal aguda y delirio. Cuando estos problemas se resolvieron, el paciente fue dado de alta a su domicilio.
Cinco semanas antes de la evaluación actual, el paciente participó en una evaluación de seguimiento por video en la clínica de medicina del comportamiento. Expresó vergüenza y frustración por su aparente sobredosis accidental. Describió depresión persistente, aumento de la ansiedad y ningún otro síntoma nuevo.
Dos semanas antes de la evaluación actual, el paciente se perdió una evaluación de seguimiento por video de rutina en la clínica de medicina del comportamiento y se llamó a su familia. Durante las 2 semanas anteriores, habían notado que el paciente estaba anormalmente agitado, irritable, hablaba en voz alta y era verbalmente abusivo. Se informaron comportamientos extraños. El paciente se había perdido mientras conducía hacia la casa de un amigo que visitaba con frecuencia, había sido detenido por la policía por conducir erráticamente (con resultados normales en una prueba de alcoholemia) y, en otra ocasión, había sido encontrado caminando por la carretera debajo de un paso elevado. Llamaba a miembros de la familia repetidamente en medio de la noche y no respondía cuando le contestaban las llamadas. Cuando la familia solicitó un control policial del bienestar del paciente, el paciente tomó represalias solicitando un control policial de bienestar de los miembros de la familia. Después de este incidente, se recomendó a la familia que llevara al paciente a un hospital local para su ingreso.
En el hospital local, el paciente no informó síntomas y señaló que había dejado de tomar metadona porque le preocupaba una sobredosis de medicamentos. El puntaje de la Evaluación Cognitiva de Montreal fue 19, lo que indica deterioro cognitivo; los puntajes van de 0 a 30, y los puntajes más altos indican una mejor función cognitiva. 1 La tomografía computarizada (TC) de cabeza, realizada sin la administración de contraste intravenoso, reveló una hipodensidad inespecífica en el centro semioval del lado izquierdo. Se le dijo al paciente que tenía demencia leve. Se organizaron los servicios de enfermería visitante y se dio de alta a la paciente.
Una semana antes de la evaluación actual, la familia del paciente informó que había aumentado la confusión y los comportamientos extraños. No pudo recordar los detalles de las conversaciones que habían tenido lugar minutos antes. No podía operar el teléfono o el control remoto y había vaciado el bote de basura en el inodoro. Había pedido que le cortaran la ropa porque se sentía incómodo. Los familiares se habían alojado con el paciente todas las noches desde su alta reciente porque estaban preocupados por su seguridad. Se solicitó una evaluación neuropsicológica.
La evaluación fue realizada por el servicio de neuropsicología del centro oncológico de este hospital con el uso de tecnología de videoconferencia para reducir el riesgo de exposición a la enfermedad por coronavirus 2019 (Covid-19). El paciente reconoció solo cambios cognitivos mínimos y desdeñó las preocupaciones de la familia. Una revisión de los sistemas se destacó por la fatiga, la depresión moderada, la ansiedad leve y la dificultad para dormir y controlar el tiempo.
Los antecedentes adicionales obtenidos de la familia del paciente incluían insomnio, hernia de disco lumbar, bursitis del olécranon y una hernia inguinal que había llevado a una reparación quirúrgica en la edad adulta temprana. Había tenido múltiples conmociones cerebrales cuando era adolescente, así como una breve pérdida del conocimiento durante una colisión automovilística 3 años antes. Después de la colisión, se produjeron fatiga, dolores de cabeza, dificultad para concentrarse y deterioro de la memoria; durante los 2 años siguientes, se proporcionó terapia ocupacional y los síntomas se resolvieron gradualmente.
Los medicamentos en el momento de la evaluación incluían ibuprofeno, acetaminofén, duloxetina, trazodona, melatonina, polietilenglicol y multivitaminas. No se conocen alergias a medicamentos. El paciente vivía solo en un área suburbana de Nueva Inglaterra con familiares cercanos. Había completado una maestría y había tenido una carrera exitosa; se había ausentado del trabajo nueve meses antes en previsión del tratamiento del cáncer. Después del tratamiento contra el cáncer, no pudo regresar al trabajo debido al dolor. Era atlético, caminaba 3 millas diarias y disfrutaba jugando al golf. Rara vez bebía alcohol y nunca había fumado tabaco ni consumido drogas ilícitas. Sus antecedentes familiares incluyeron cáncer de mama y demencia en su madre, hipoacusia e hipertensión en su padre, cáncer metastásico con una fuente primaria desconocida en su abuelo paterno,
En el examen neuropsicológico por video, el paciente no se encontraba angustiado y estaba adecuadamente arreglado, con una higiene de apariencia normal. Su afecto era irritable y el hecho de que no informara síntomas sugería una percepción limitada. Su habla espontánea fue fluida y bien articulada. Sus pensamientos eran tangenciales, y con frecuencia se olvidaba y se distraía con facilidad; su velocidad de procesamiento de información era lenta. Una evaluación neuropsicológica formal reveló un funcionamiento ejecutivo deteriorado, marcado por desinhibición y mala memoria de trabajo, así como déficits en la memoria reciente, fluidez verbal y velocidad de procesamiento de la información.
Se realizó una prueba de diagnóstico.
DIAGNÓSTICO DIFERENCIAL
Nueve meses antes de la presentación actual, este hombre de 54 años había recibido un diagnóstico de carcinoma de células escamosas metastásico de lengua, por lo que se le había sometido a disección del cuello y resección de la base de la lengua del lado derecho, así como radioterapia local. Fue seguido en la clínica de medicina conductual del centro oncológico por un trastorno de adaptación con ansiedad mixta y estado de ánimo deprimido. Aproximadamente 1 mes después de haber tenido una sobredosis y un paro cardíaco asociado, desarrolló un empeoramiento de los síntomas psiquiátricos. Para determinar la causa de una enfermedad neuropsiquiátrica compleja, es importante revisar los síntomas psiquiátricos con el uso de un enfoque longitudinal. 2 En este caso, consideraremos la presentación actual; los eventos basales, que ocurrieron desde 9 meses antes de la presentación actual hasta la sobredosis; los eventos que ocurrieron desde el momento de la sobredosis hasta la presentación actual; y luego cualquier evento relevante en la historia clínica lejana ( Figura 1 ). 3
Figura 1. Aproximación longitudinal a la evaluación de un trastorno neuropsiquiátrico.
El diagrama muestra un enfoque longitudinal para organizar la historia de un trastorno neuropsiquiátrico complejo3. En este caso, se consideró la presentación actual; los eventos de línea de base, que ocurrieron desde 9 meses antes de la presentación actual hasta la sobredosis; los eventos que ocurrieron desde el momento de la sobredosis hasta la presentación actual (el período en qué los síntomas cognitivos y conductuales se desarrollaron); y luego cualquier acontecimiento relevante en la historia médica lejana.
PRESENTACIÓN ACTUAL
Los problemas actuales de este paciente caen en dominios conductuales y cognitivos. Sus deficiencias de comportamiento incluyen irritabilidad y expresiones desinhibidas de ira, así como comportamientos descritos como extraños. Sus deficiencias cognitivas incluyen amnesia, agnosia, apraxia, disfasia, falta de atención y disfunción ejecutiva. Es posible que todos estos déficits cognitivos se hayan desarrollado en cuestión de semanas, pero un énfasis en mirar más allá de cuáles son los errores y cómo se cometen puede revelar un déficit de impostor (p. Ej., con los déficits cognitivos que reflejan un problema de secuenciación en lugar de una memoria) o visuoespacial) o un déficit generalizado que afecta a otras funciones cognitivas. 4
Se ha conceptualizado que la cognición y el comportamiento reflejan funciones dependientes del estado y dependientes del canal. 5 Las funciones dependientes del estado incluyen la excitación, la atención y la motivación. El deterioro en cualquiera de estas áreas puede distorsionar la expresión de las funciones dependientes del canal más discretas, como el lenguaje, la identificación de objetos, la praxis y la memoria. Aunque las funciones ejecutivas, incluida la resolución de problemas, la selección de respuestas, la secuenciación y la planificación, se clasifican como dependientes del canal, hay muchas formas en las que se puede expresar su integridad o la falta de ella.
En el momento de la presentación actual, la condición del paciente parece involucrar expresión emocional desinhibida, atención deteriorada y quizás disfunción ejecutiva. Se realizan pruebas neuropsicológicas para confirmar esta impresión.
LÍNEA DE BASE
Los detalles disponibles sobre el estado basal de este paciente, antes de la distorsión cognitiva y conductual, comienzan con su diagnóstico y tratamiento de cáncer, 9 meses antes de la presentación actual. A partir de entonces, desarrolló dolor crónico y recibió un diagnóstico de trastorno de adaptación con ansiedad mixta y estado de ánimo deprimido. Este trastorno no explicaría ni presagiaría su presentación actual. Sin embargo, la duración y la naturaleza aparentemente empeorada de su estado psicológico podrían sugerir un trastorno depresivo mayor.
El trastorno depresivo mayor es un diagnóstico unificador tentador en este caso porque puede incluir la llamada pseudodemencia depresiva, que podría explicar los déficits cognitivos del paciente, así como el fenómeno de ataques de ira e irritabilidad. 6 La gama completa de síntomas del paciente no es evidente en esta etapa, por lo que volveré a esta posibilidad de diagnóstico más adelante. Además, la pseudodemencia depresiva sigue siendo una entidad poco definida y controvertida. 7
Otra consideración en esta etapa es la encefalopatía inducida por radiación. Las manifestaciones neuropsiquiátricas de esta afección varían, según el objetivo, la dosis, la duración y el momento de la radioterapia. La encefalopatía inducida por radiación puede ser aguda y aparecer dentro de las 2 semanas posteriores al tratamiento; temprano retrasado, que ocurre de 1 a 6 meses después del tratamiento; y retrasado tardío, que ocurre más de 6 meses después del tratamiento. 8 La encefalopatía inducida por radiación tardía temprana podría ser una posibilidad en este paciente. Sin embargo, su radioterapia se localizó en el cuello y no involucró al cerebro, por lo que el diagnóstico de encefalopatía inducida por radiación tardía temprana es poco probable.
Se debe considerar el delirio y la intoxicación en este paciente porque tenía dolor por lo que recibió tratamiento con oxicodona, metadona, tizanidina y gabapentina. Sin embargo, el delirio se asocia clásicamente con alteraciones fluctuantes de la excitación y la atención, que estaban ausentes en este caso.
DESDE LA SOBREDOSIS HASTA LA PRESENTACIÓN ACTUAL
Seis semanas antes de la presentación actual, el paciente tuvo un paro cardíaco después de una sobredosis. ¿La sobredosis fue accidental o intencionada? ¿Podría su disforia haber progresado a un trastorno depresivo mayor con tendencias suicidas asociadas? La vergüenza del paciente por la sobredosis y su seguridad en el hogar después sugieren que la sobredosis no fue un intento de suicidio. Otras características del trastorno depresivo mayor que también podrían contribuir a una sobredosis incluyen concentración deficiente (que podría llevar a una dosificación repetida inadvertida), pensamiento negativo (con la creencia de que el régimen prescrito no funcionará, por lo que se debe tomar más medicamento) y preocupación somática (con una sensación y respuesta de dolor amplificadas). Falta evidencia para confirmar estas posibilidades.
Además, no hay evidencia de deterioro cognitivo importante después de la sobredosis que sugiera delirio. De hecho, el paciente se recuperó bastante rápido de una complicada evolución posterior a la sobredosis, sobre la base de la duración de la estancia hospitalaria, por lo que el delirio es una explicación poco probable de su presentación final.
Este paciente tuvo varios minutos de actividad eléctrica sin pulso. ¿Pudo haber tenido una lesión cerebral aguda por hipoperfusión? Tal lesión puede resultar en un infarto de territorios como hipocampo o región subcortical. La evolución inmediata y precoz de la sobredosis y los resultados de la TC de la cabeza (obtenidos más tarde) no son compatibles con este diagnóstico.
Los deterioros cognitivos y conductuales se hicieron evidentes aproximadamente 4 semanas después de la sobredosis (2 semanas antes de la presentación actual). El paciente recibió un diagnóstico de demencia leve en un hospital local. La demencia frontotemporal o la variante frontal de la enfermedad de Alzheimer podría desarrollarse a esta edad, al igual que la demencia vascular en un paciente con vasculopatía grave. La naturaleza de sus síntomas es característica de estas entidades, pero el inicio agudo no lo es. No hay evidencia de una demencia de inicio más rápido, como la enfermedad de Creutzfeldt-Jakob.
El paciente tiene antecedentes familiares de tumor cerebral. Aunque la TC de la cabeza no sería el estudio de imagen de elección en la evaluación de un tumor cerebral, los resultados de este estudio no fueron notables. La metástasis al cerebro puede ocurrir con el carcinoma de células escamosas de la cabeza y el cuello en casos muy raros, pero se esperarían metástasis a distancia concomitantes en otras localizaciones anatómicas. 9,10 Debe considerarse la encefalitis paraneoplásica cuando existen manifestaciones neuropsiquiátricas misteriosas, pero no sería característica del carcinoma de células escamosas. 11 Si los estudios adicionales resultan inútiles o si se desarrollan signos neurológicos como convulsiones, se debe reconsiderar la encefalitis paraneoplásica.
RESUMEN Y ANTECEDENTES MÉDICOS REMOTOS
Aunque este paciente tiene antecedentes de múltiples lesiones en la cabeza, estas lesiones ocurrieron en un pasado remoto y no se han reportado síntomas o signos neuropsiquiátricos persistentes. La encefalopatía traumática crónica no explicaría la presentación actual.
Las pruebas neuropsicológicas indicaron que la atención y la función ejecutiva estaban marcadamente dañadas. Como se señaló, estos déficits pueden producir el fenotipo cognitivo observado en este paciente. Junto con la desinhibición, estos signos pueden surgir de lesiones que involucran los circuitos prefrontales del cerebro, particularmente los componentes subcorticales: la sustancia blanca, los ganglios basales y el tálamo.
Este paciente presentó un síndrome de inatención, disfunción ejecutiva y desinhibición que surgió durante un período de 4 semanas, comenzando de 2 a 4 semanas después de un evento de hipoperfusión cerebral. Este escenario es más consistente con un diagnóstico de leucoencefalopatía poshipóxica tardía. Esta condición se manifiesta más comúnmente como cambio de comportamiento, falta de atención y disfunción ejecutiva, a menudo con parkinsonismo y signos del espectro de catatonia. La desmielinización subcortical difusa bilateral simétrica ocurre de 1 a 4 semanas después de la privación de oxígeno en el cerebro, posiblemente como resultado de la interrupción del recambio de mielina inducida por hipoxia. 12 Para establecer el diagnóstico de leucoencefalopatía poshipóxica tardía, recomendaría realizar una resonancia magnética (MRI) de la cabeza con atención a las secuencias de recuperación de inversión atenuada por líquido (FLAIR) ponderadas en T2.
DIAGNÓSTICO PRESUNTIVO
LEUCOENCEFALOPATÍA POSHIPÓXICA TARDÍA.
Estudios de imagen
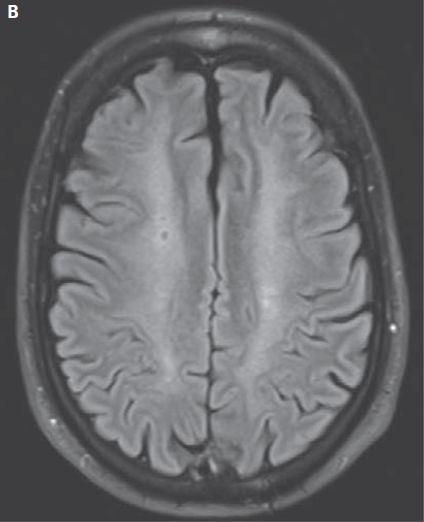
Figura 2. Resonancia magnética inicial de la cabeza. Una imagen ponderada por difusión a nivel del centro semioval (Panel A) muestra hiperintensidad simétrica bilateral, confirmado que se debe a la reducción de la difusividad en mapas de coeficientes de difusión aparente (no mostrados), comprometiéndose los tractos largos de sustancia blanca. Una imagen ponderada en T2 de recuperación de inversión atenuada por líquido (FLAIR) en el mismo nivel (Panel B) muestra la hiperintensidad correspondiente.
DISCUSIÓN DE LA LEUCOENCEFALOPATÍA POSTHIPÓXICA TARDÍA
La leucoencefalopatía posthipóxica tardía es un trastorno neuropsiquiátrico poco común caracterizado por el desarrollo de alteraciones cognitivas y neuropsiquiátricas progresivas después de la recuperación inicial de un episodio hipóxico agudo. Los informes de casos y las series de casos han identificado la hipoxia como la causa de la leucoencefalopatía posthipóxica tardía en una variedad de contextos clínicos, siendo el más común la intoxicación por monóxido de carbono. Otros eventos desencadenantes incluyen una sobredosis de opiáceos o benzodiazepinas, complicaciones de la anestesia general, estrangulación y shock hemorrágico. 12 Se desconoce la incidencia precisa; hay una falta de estudios dedicados a la condición, principalmente debido a su rareza en la práctica clínica. En los estudios de intoxicación por monóxido de carbono, entre un tercio y la mitad de todas las consecuencias neurológicas (que afectan del 3 al 5% de todos los supervivientes) se produjeron de forma tardía, lo que sugiere leucoencefalopatía poshipóxica retrasada como diagnóstico subyacente. 13
El mecanismo exacto responsable de la leucoencefalopatía poshipóxica tardía sigue sin estar claro y se están considerando varias hipótesis. Una posibilidad es que la lesión de la sustancia blanca siga a una hipoxia leve a moderada después de la activación de la cascada apoptótica, con efectos retardados. 12 Este mecanismo hipotético explicaría el marcado contraste entre la leucoencefalopatía poshipóxica tardía y el daño anóxico típico causado por la hipoxia severa, que implica una lesión citotóxica aguda de estructuras predominantemente neuronales en los ganglios basales, el tálamo, el neocórtex y el hipocampo. Otra posibilidad es que la hipoxia altere el recambio de las proteínas relacionadas con la mielina (que tienen un recambio normal de 19 a 22 días), lo que da lugar a una aparición tardía de los síntomas. 12 Además, varios informes sugieren que la pseudodeficiencia de arilsulfatasa A, una enzima esencial para el recambio de mielina, confiere una predisposición a la leucoencefalopatía poshipóxica retardada al reducir el umbral de daño desmielinizante relacionado con la hipoxia. Sin embargo, se han notificado varios casos que involucran a pacientes con leucoencefalopatía poshipóxica retardada y niveles normales de arilsulfatasa A. 13
Es probable que la leucoencefalopatía poshipóxica retrasada esté infradiagnosticada debido al retraso entre la agresión y la aparición de los síntomas. Aunque actualmente no se dispone de criterios de diagnóstico de consenso, el diagnóstico requiere las siguientes dos características: un retraso en la aparición de síntomas neurológicos o psiquiátricos, generalmente de 3 a 4 semanas (rango, 2 a 40 días), y anomalías características de la sustancia blanca en la resonancia magnética. Los hallazgos típicos incluyen lesiones hiperintensas en secuencias FLAIR potenciadas en T2, con afectación bilateral simétrica extensa de la sustancia blanca subcortical y con preservación de las fibras U corticales. Los ganglios basales, el tálamo, el tronco encefálico y el cerebelo no suelen estar afectados. Las lesiones a menudo muestran una difusión restringida pero no muestran realce de contraste. Este patrón permite diferenciar la leucoencefalopatía poshipóxica tardía de otros trastornos agudos o subagudos que afectan los tractos de la sustancia blanca, incluida la leucoencefalopatía inducida por medicamentos (p. Ej., Debido a metotrexato), el síndrome de encefalopatía posterior reversible y la encefalomielitis diseminada aguda. 14 En los casos en los que se realizó espectroscopia de resonancia magnética, las áreas lesionadas de sustancia blanca mostraron un N bajo-Pico de acetilaspartato (que indica pérdida neuronal), un pico de colina aumentado (debido al proceso de desmielinización) y un pico de lactato aumentado (consistente con un cambio del metabolismo aeróbico al anaeróbico). 13
Se han descrito dos formas clínicas primarias de leucoencefalopatía poshipóxica tardía ( tabla 1 ), aunque la superposición es común en casos individuales. Se considera que la progresión clínica es bastante estereotipada con la forma de mutismo acinético y más variable con la forma de parkinsonismo. Aunque la información sobre los resultados pronósticos se limita a series de casos o informes de casos individuales, la leucoencefalopatía poshipóxica tardía se ha asociado con una amplia gama de resultados neuropsiquiátricos; algunos pacientes han tenido una buena recuperación y otros han fallecido. La forma de parkinsonismo parece estar asociada con un mayor riesgo de síntomas persistentes, pero el deterioro cognitivo disejecutivo leve a moderado a largo plazo es común con ambas formas.En la mayoría de los casos, se espera que ocurra una mejoría clínica de 6 a 18 meses después del inicio de los síntomas.
Tabla 1. Características de la leucoencefalopatía postipóxica tardía según la forma clínica
Actualmente no hay intervenciones disponibles para prevenir el desarrollo de leucoencefalopatía poshipóxica tardía después de la hipoxia o para acelerar la recuperación una vez que se presentan los síntomas. Por lo tanto, el manejo se centra principalmente en los síntomas. Esto incluye el tratamiento de afecciones médicas coexistentes, un enfoque combinado psicofarmacológico y de asesoramiento para abordar los síntomas neuropsiquiátricos e intervenciones de rehabilitación multidisciplinarias (que incluyen fisioterapia, terapia ocupacional, fisioterapia, terapia del habla y el lenguaje y rehabilitación cognitiva) para abordar los síntomas neurológicos. Los síntomas parkinsonianos (especialmente temblores o rigidez) pueden desaparecer después del tratamiento con amantadina, que también podría mejorar los síntomas neuropsiquiátricos coexistentes (mutismo acinético) y los déficits cognitivos. 13 La suplementación con levodopa y los agentes anticolinérgicos han tenido un beneficio limitado en pacientes con parkinsonismo relacionado con leucoencefalopatía poshipóxica retardada en el contexto de intoxicación por monóxido de carbono, aunque el tratamiento aún puede intentarse de forma individual y la respuesta se monitoriza en consecuencia. 15
La resonancia magnética de la cabeza, realizada 4 meses después del estudio inicial, reveló la resolución de la difusividad reducida que involucra a la sustancia blanca en las secuencias ponderadas en difusión. Había hiperintensidad persistente que afectaba a los tractos largos de sustancia blanca en las secuencias FLAIR ponderadas en T2, un hallazgo muy probablemente debido a la gliosis ( Figura 3 ).
Figura 3. MRI de cerebro de seguimiento.
Se realizó una resonancia magnética repetida de la cabeza 4 meses después el estudio inicial. Una imagen ponderada por difusión (Panel A) muestra la resolución de la difusividad reducida que involucra la sustancia blanca. Una imagen FLAIR ponderada en T2 (Panel B) muestra una hiperintensidad persistente que involucra los tractos blancos largos, un hallazgo muy probablemente debido a gliosis.
El paciente fue sometido a una evaluación neuropsicológica repetida 5 meses después de la evaluación inicial; la evaluación se realizó nuevamente por video debido a la pandemia de Covid-19. Informó una mejora marcada y constante, pero aún con algunos déficits en la memoria y la atención recientes. Su estado de ánimo permaneció algo anhedónico e irritable, y continuó recibiendo tratamiento psicológico y psiquiátrico. La evaluación formal reveló mejoras sustanciales en la atención, la memoria de trabajo, la velocidad de procesamiento de la información y algunos aspectos del funcionamiento ejecutivo. También tuvo mejoras en el control inhibitorio, la fluidez verbal y la planificación visuomotora, pero siguió teniendo déficits relativos (en comparación con los resultados esperados) en la planificación y la flexibilidad mental. Tuvo una mejora mínima en la memoria, con una codificación por debajo del promedio.Figura 4 ).
Figura 4. Resultados de las pruebas neuropsicológicas iniciales y de seguimiento. Se muestran los resultados de las pruebas neuropsicológicas de acuerdo con dominio en una evaluación de línea de base y una evaluación de seguimiento (5 meses después). Cada puntaje representa el promedio de puntajes en neuropsico independiente lógico pruebas dentro de un dominio dado en comparación con las expectativas normativas, de modo que una puntuación z de 0 representa el rendimiento medio para la edad. El área sombreada muestra el nivel de funcionamiento esperado del paciente, que está por encima promedio, dado su historial educativo y ocupacional. Los resultados muestran mejoras en la mayoría de los dominios a lo largo del tiempo, aunque el rendimiento se mantiene por debajo de las expectativas.
DIAGNOSTICO FINAL
LEUCOENCEFALOPATÍA POSHIPÓXICA TARDÍA.
Traducción de:
A 54-Year-Old Man with Irritability, Confusion, and Odd Behaviors
Nicholas Kontos, M.D., Michael W. Parsons, Ph.D., Alessandro Biffi, M.D., and R. Gilberto González, M.D., Ph.D.
https://www.nejm.org/doi/full/10.1056/NEJMcpc2100272
1. Nasreddine ZS, Phillips NA, Bédirian
V, et al. The Montreal Cognitive Assessment,
MoCA: a brief screening tool for
mild cognitive impairment. J Am Geriatr
Soc 2005; 53: 695-9.
2. Kraam A. On the origin of the clinical
standpoint in psychiatry, Dr Ewald Hecker
in Görlitz. Hist Psychiatry 2004; 15: 345-60.
3. Kontos N, Querques J. Psychiatric consultation
to medical and surgical patients.
In: Stern TE, Fava M, Wilens TE, Rosenbaum
JF. Massachusetts General Hospital
comprehensive clinical psychiatry. 2nd ed.
4. Mikadze YV, Ardila A, Akhutina TV.
A.R. Luria’s approach to neuropsychological
assessment and rehabilitation. Arch
Clin Neuropsychol 2019; 34: 795-802.
5. Mesulam M-M. Behavioral neuroanatomy:
large-scale networks, association cortex,
frontal syndromes, the limbic system,
and hemispheric specializations. In: Mesulam
M-M. Principles of behavioral and
cognitive neurology. 2nd ed. Oxford, United
Kingdom: Oxford University Press, 2000:
1-120.
6. Jha MK, Fava M, Minhajuddin A, et al.
Anger attacks are associated with persistently
elevated irritability in MDD: findings
from the EMBARC study. Psychol
Med 2020 March 6 (Epub ahead of print).
7. Perini G, Cotta Ramusino M, Sinforiani
E, Bernini S, Petrachi R, Costa A. Cognitive
impairment in depression: recent
advances and novel treatments. Neuropsychiatr
Dis Treat 2019; 15: 1249-58.
8. Melado-Calvo N, Fleminger S. Cerebral
tumours. In: David AS, Fleminger S,
Kopelman MD, Lovestone S, Mellers JDC.
Lishman’s organic psychiatry: a textbook
of neuropsychiatry. 4th ed. New York: Wiley,
9. Ghosh-Laskar S, Agarwal JP, Yathiraj
PH, et al. Brain metastasis from nonnasopharyngeal
head and neck squamous cell
carcinoma: a case series and review of literature.
J Cancer Res Ther 2016; 12: 1160-3.
10. Ruzevick J, Olivi A, Westra WH. Metastatic
squamous cell carcinoma to the
brain: an unrecognized pattern of distant
spread in patients with HPV-related head
and neck cancer. J Neurooncol 2013; 112:
449-54.
11. Budhram A, Leung A, Nicolle MW,
Burneo JG. Diagnosing autoimmune
limbic encephalitis. CMAJ 2019; 191(19):
E529-E534.
12. Zamora CA, Nauen D, Hynecek R,
et al. Delayed posthypoxic leukoencephalopathy:
a case series and review of the
literature. Brain Behav 2015; 5(8): e00364.
13. Shprecher D, Mehta L. The syndrome
of delayed post-hypoxic leukoencephalopathy.
NeuroRehabilitation 2010; 26: 65-
72.
14. Geraldo AF, Silva C, Neutel D, Neto
LL, Albuquerque L. Delayed leukoencephalopathy
after acute carbon monoxide
intoxication. J Radiol Case Rep 2014;
8: 1-8.
15. Custodio CM, Basford JR. Delayed